Bakterie v krvi - jak nebezpečné jsou?
úvod
Výskyt bakterií v krvi (bakteremie) je běžným jevem a může nastat v důsledku neškodných činností, jako je čištění zubů. Jejich jediný důkaz primárně není indikací k léčbě.
Fyzická reakce imunitního systému se současnou detekcí bakterií nebo jejich toxinů v krvi musí být okamžitě ošetřena. Jedná se o potenciálně život ohrožující onemocnění. Pokud dojde k septickému šoku, jakékoli zpoždění před zahájením léčby antibiotiky znamená zhoršení šance na přežití přibližně o osm procent za hodinu.
Těžká sepse nastává, když se patogeny nebo jejich toxiny šíří v těle a šíří se do orgánů. V takovém případě dojde k akutnímu selhání alespoň jednoho, někdy životně důležitého orgánu. Kromě oběhového selhání (obecně „šoku“) je v popředí selhání dýchacího systému a renální nedostatečnost.
Jeden mluví o septickém šoku, když nejen jeden orgán, ale několik již nemůže plnit svou funkci. Základní příčinou je výrazně snížený průtok krve do tkáně. To postihuje zejména ledviny, plíce a játra.

Jaké příznaky mám, když mám v krvi bakterie?
Bakterie v krvi mohou způsobit celou řadu příznaků. Závisí to hlavně na tom, kolik bakterií se dostane do krve a jak dlouho tam zůstanou. I po důkladném čištění zubů se může do krve dostat malé množství bakterií. To však obvykle nezpůsobuje žádné znatelné příznaky.
Kromě toho jsou bakterie tělem obvykle rychle eliminovány. Pokud se do krve dostane velké množství bakterií, může to být znatelné jako únava nebo pocit nemoci. Tělo však může reagovat na velké množství bakterií v krvi se závažnými příznaky, jako je horečka nebo závažné problémy s oběhem. To se obvykle označuje jako sepse.
Je třeba poznamenat, že pro zdravé bakterie je obtížné dostat se do krve v zdravém těle. Proto musí mít obvykle přednost lokální infekce, jako je zánět dásní. Tato původní infekce samozřejmě také způsobí příznaky.
Přečtěte si více o tomto: Příznaky otravy krve
Bakterie v krvi, pokud máte vysokou horečku
Sepsu s bakteriemi v krvi nelze vždy v počátečních stádiích jasně identifikovat. Příznaky, jako je vysoká horečka, jsou zpočátku nespecifické. To znamená, že příznaky nemoci mohou být také spojeny s mnoha dalšími nemocemi. Vysoká horečka se vyskytuje také například u chřipkové infekce nebo chřipky.
Obvykle dochází k rychlému zhoršení celkového stavu. Tělesná teplota může během krátké doby vystoupit na více než 38 ° C. Postižené obvykle trpí současně zimnicí.
Kromě nárůstu horečky mohou další nespecifické příznaky zahrnovat vysoký puls a dechovou frekvenci, změněné vědomí, nejistou bolest v různých částech těla a známky zánětu v místě původní infekce. Sepsa však není vždy spojena s vysokou horečkou. U některých lidí klesá tělesná teplota pod normální hodnotu.
Přečtěte si více o tomto tématu níže Příčiny horečky
Bakterie v krvi a bolesti kloubů
Bakterie v krvi mohou souviset s bolestmi kloubů z několika důvodů. Bakterie mohou nejprve infikovat kloub a poté se dostat do krevního řečiště z tohoto lokálního zánětu. Infikovaný kloub je velmi bolestivý; může být červený a oteklý. Na druhou stranu je také možné, že by bakterie v krvi mohly infikovat kloub. V tomto případě se nejprve v krvi vyvinou bakterie a poté jsou postiženy klouby. Borrelia může také ovlivnit klouby. Toto je známé jako lymská artritida.
Borrelie se obvykle dostávají do postižených kloubů krví. Bakterie nemusí být vždy v kloubu, aby došlo k poškození. U takzvané reaktivní artritidy se klouby zapálí po překonání bakteriálního onemocnění. Typicky k tomu dochází po infekcích gonokoky, také nazývaných kapavka, chlamydie nebo po gastrointestinální infekci. V tomto případě to nejsou patogeny, které napadají klouby, ale imunitní systém. Není jasné, proč se to děje. Patogeny mohou, ale nemusí být detekovatelné v krvi.
Přečtěte si více o tomto tématu na: Bolest kloubů
Jsou bakterie v krvi nakažlivé?
Aby bylo možné jasně objasnit tuto otázku, je nejprve důležité si uvědomit, že infekcí se rozumí aktivní nebo pasivní přenos patogenu do jiného organismu, jako je lidské tělo. Pokud v něm patogen zůstane a může se množit, dojde k infekci, po níž může následovat projev příslušně souvisejícího klinického obrazu. Přítomnost rizika infekce při jednání s nemocnými není u každé nemoci a v každém stadiu onemocnění stejně výrazná, ale primárně závisí na vylučování aktivních patogenů pacientem. V zásadě každý nemocný člověk, který „životaschopný"Patogen je potenciálně nakažlivý, bez ohledu na jeho klinický obraz."
Přenos infekčních patogenů je obvykle možný kontaktem s tělními tekutinami a vylučováním nemocné osoby. Příkladem toho je šíření virů z chladu prostřednictvím sekrecí nosních a krčních sliznic vytvořených v souvislosti s chladem, které jsou vyloučen kýcháním a kašláním.
Přenos a následná infekce je možný přímým kontaktem s nemocnou osobou na jedné straně, ale také nepřímým kontaktem s tělními sekrety dotyčné osoby, například prostřednictvím dveřních klik. Dalšími příklady nemocí, při nichž jsou pacientovy výlučky zvláště infekční, jsou nejčastěji žaludeční neboOnemocnění střev spojené s zvracením nebo průjmem.
Nemoci, jako je HIV, jsou zvláště spojeny s detekcí patogenu v krvi. V těchto případech je kontakt s krví pacienta považován za nakažlivý a přenos přes nepoškozenou kůži je velmi nepravděpodobný. Podobná situace je u většiny patogenů, které lze detekovat v krvi. Osoba, u které je detekce aktivních bakterií v krvi pozitivní, je tedy v zásadě infekční a existuje riziko, že se jimi nakazí. Je však třeba poznamenat, že přenos těchto patogenů je obvykle možný pouze kontaktem s tělními tekutinami, zejména s krví dotyčné osoby.
Pacienti, u nichž bakterie vstoupily do krve nepřímo kolonizací a infekcí tkáně s následným přechodem do krve, však obvykle mají větší riziko infekce, protože v těchto případech může infekce patogeny pocházet z krve a primárně kolonizovaná tkáň. Vraťme se k výše zmíněnému příkladu pneumonie: v tomto případě by infekce patogeny u tohoto pacienta pocházela nejen z krve, ale také z bronchiálního a krčního sekretu vytvořeného jako součást jeho plicní nemoci, kterou obvykle vylučuje silný kašel.
Doba trvání
Doba, po kterou jsou bakterie v krvi, se může velmi lišit. Pokud se do krve promyje malé množství bakterií, jsou obvykle tělem okamžitě odstraněny. To se může stát například při návštěvě zubaře. Bakterie často vstupují do krevního řečiště z místního zdroje infekce. Může to být například zánět dásní nebo mandlí. Pokud toto zaměření zánětu přetrvává po delší dobu, mohou se bakterie opakovaně dostat do krve. V tomto případě mohou bakterie zůstat detekovatelné v krvi, dokud nebude úspěšně léčeno původní zaměření infekce.
Příčina
Přítomnost bakterií v krvi nemusí nutně souviset s příznaky, natož se závažným klinickým obrazem. Pokud jsou v krvi přítomny bakterie, může to zahrnovat obraz bez příznaků až po život ohrožující stav otravy krve (sepse) s selháním více orgánů stačí.
V zásadě se bakterie mohou dostat do krevního řečiště různými způsoby. Především je třeba poznamenat, zda se bakterie dostanou přímo do krve postiženého, nebo se nejprve usadí v tkáni. Obecně se bakterie mohou dostat do krve člověka přímým otevřením cévy, například v případě otevřeného poranění nebo jako součást úmyslné vaskulární punkce během lékařského zákroku. Typickým příkladem přímého pronikání bakteriálních patogenů do krve je požití Clostridium tetani v důsledku nehody. K této infekci dochází, když se otevřená rána dostane do kontaktu s kontaminovanou půdou.
Bakterie mohou také kolonizovat tkáň, ale také jsou primárně přijímány jinými cestami (potravou, dýcháním) a vyvolávat onemocnění, jako je zápal plic, během kterého může patogen také procházet do krevního řečiště. K této komplikaci obvykle dochází, když je pacient velmi oslabený předchozím onemocněním a jeho imunitním systémem s původci onemocnění “Zahlceni"Je to tak, že se toho procesu obáváme."
Přenos bakterií v orální flóře po nebo během čištění zubů je obvykle neškodný, ale v důsledku toho může také vést k zánětu srdeční chlopně. Tento obvykle neškodný příklad ilustruje, jak odlišně lze interpretovat detekci bakterií v krvi pacienta.
Bakterie E. coli
E. Coli je bakterie, která je součástí přirozené střevní flóry iu zdravých lidí. V některých studiích byla E. Coli nejčastější bakterií nalezenou v krvi. E. Coli je častou příčinou infekcí močových cest a průjmů. Existuje celá řada různých kmenů E. coli. Zatímco mnohé jsou pro člověka relativně neškodné a neopouštějí střeva, jiné mohou způsobit vážná onemocnění. Pokud se E. Coli dostane do krve, mohou způsobit život ohrožující sepsi. Ale bakterie se nemusí vždy dostat do krevního řečiště. Do krve se často dostávají pouze toxiny produkované E. Coli, nikoli samotná bakterie.
Přečtěte si více o tomto tématu na: Escherichia coli
Bakterie v krvi po operaci
Po operaci se zvyšuje riziko infekcí bakteriemi v krvi. Každý chirurgický zákrok zahrnuje riziko vniknutí cizího materiálu a poškození určitých struktur těla nosokomiální infekce (Nemocniční infekce).
Jedná se tedy o tzv. Pooperační komplikaci. Například bakterie, které se skutečně vyskytují ve střevě, jako je E. coli, mohou po operaci v břiše přejít do krve. Jeden pak mluví o endogenní infekci, při které se bakterie ve vašem těle dostanou na jiné místo.
Každá pooperační rána má zvýšený potenciál infekce, odkud se patogeny mohou šířit do krve. Takovou infekci mohou vyvolat také endogenní, ale také exogenní (zvenčí) choroboplodné zárodky. Kromě enterokoků patří mezi nejčastější patogeny Staphylococcus aureus (zejména MRSA) a enterobakterie.
Zejména vložené implantáty, například protézy kolenních kloubů, jakož i intervence v břišní dutině nebo na srdci jsou spojeny se zvýšeným rizikem sepse. Chirurgická sepse obvykle nastává do 24 hodin. V nejlepším případě jsou příznaky, které se objeví, rozpoznány krátce nato a ošetřeny antibiotikem, které pokrývá co nejširší spektrum. Každá další hodina, která uběhne, zhoršuje šance na přežití.
Pokud je zjištěno ohnisko infekce, může být k odstranění ohniska nutný další chirurgický zákrok.
Bakterie v krvi po chemoterapii
Pravděpodobnost výskytu bakterií v krvi se po chemoterapii zvyšuje. Většina chemoterapeutických léků (Cytostatika), které mají bojovat proti buněčnému růstu maligních buněk, jsou namířeny nejen proti nádorovým buňkám, ale bohužel také proti vlastním buňkám těla. Ovlivněny jsou také další rychle se dělící buňky imunitního systému a tvorba krve v kostní dřeni.
Během chemoterapie je nutné pravidelně kontrolovat krevní obraz. Zvláštní důraz je kladen na leukocyty, bílé krvinky, které jsou odpovědné za správné fungování našeho imunitního systému. Se snížením počtu bílých krvinek se zvyšuje riziko infekce. To se často nejprve projeví horečkou. Bakteriální infekce se díky oslabenému imunitnímu systému může rychleji změnit na sepsi. Pokud je pravděpodobné, že budou ovlivněny bílé krvinky, lze preventivně použít antibiotika proti nejběžnějším patogenům.
Pacienti s akutní leukémií nebo léčení vysokými dávkami chemoterapie jsou během léčby obvykle hospitalizováni. Zde je obzvláště vysoké riziko infekce. Tímto způsobem je nástup sepse rozpoznán co nejdříve.
Přečtěte si také naše téma k tomuto tématu Vedlejší účinky chemoterapie
Nemoci vyskytující se v souvislosti
Existuje mnoho různých klinických obrazů, které jsou neoddělitelně spojeny s detekcí bakterií v krvi.
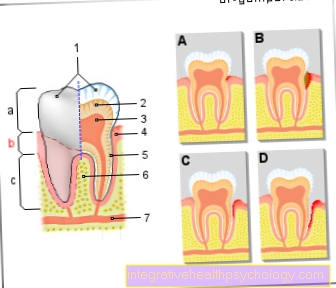
- Prvním příkladem je bakteriální endokarditida (Zánět srdeční chlopně), který se vyskytuje častěji u pacientů s dříve nemocnými, obvykle také operovanými srdečními chlopněmi. Zánětu postiženého srdce předchází usazování bakteriálních patogenů v krvi na srdečních chlopních, což je pravděpodobnější u změněných / zjizvených chlopní. Tyto bakterie nacházejí dobré podmínky růstu na srdečních chlopních, protože jsou neustále promyty krví bohatou na živiny. Endokarditida se velmi často vyskytuje v důsledku invazivního zubního zákroku, protože velké množství bakterií z ústní dutiny se může dostat do krevního řečiště při poranění a otevření dásní s dobrým krevním oběhem. Z tohoto důvodu má preventivní antibiotická léčba velký význam, pokud existují rizikové faktory, jako je umělá srdeční chlopně, a měla by být prováděna po zubních zákrocích. Typickými příznaky jsou obecné příznaky infekce, jako je horečka, ale také výskyt nových, dříve neznámých srdečních šelestů, jakož i příznaky narůstajícího srdečního selhání jsou součástí klinického obrazu. Za normálních okolností, pokud dojde k bakteriálnímu zánětu srdeční chlopně, se terapie provádí pomocí antibiotika.
Dozvědět se víc o: Profylaxe endokarditidy
- Již byla zmíněna přítomnost tetanového onemocnění, také známého jako tetanus, které souvisí s detekcí bakterie v otevřených ranách a uvolněním jejího jedu poškozujícího nervy. To zpočátku vede k nespecifickým příznakům, jako jsou bolesti hlavy, závratě nebo pocení. Teprve v dalším průběhu se objeví typické příznaky spastické paralýzy, při nichž se svaly nekontrolovaně křečí a pacient již nemá možnost uvolnit svaly. Akutní ohrožení života nastává například při postižení dýchacích svalů. Klinický obraz spouští jed v krvi, takže kromě relaxačních látek se terapeuticky používá i antidotum. Na rozdíl od Clostridium tetani, který se přímo do krve dostává otevřenými ranami, bakterie Tropheryma whipleii zpočátku uvolňuje „místní"Nemoc žaludku a horního tenkého střeva, protože je většinou absorbována ústy." Patogeny jsou způsobeny buňkami vlastního obranného systému těla, Makrofágypožití zůstávají ve sliznici a způsobují problémy s absorpcí živin z potravy. Ve výsledku dochází ke strukturálním změnám ve střevní sliznici a sekundárně bakterie pronikají do krevního řečiště. Bakterie se mohou šířit po celém těle krví a ovlivňovat mnoho dalších orgánů. To může vyvolat další orgánově specifické příznaky, jako jsou problémy s klouby nebo zvýšení dušnosti během cvičení. Klinický obraz Whippleovy nemoci je léčen antibiotiky, přičemž symptomatická léčba se provádí také například podáváním vitamínů, které již nemohly být dočasně absorbovány změněnou střevní sliznicí.
- Posledním, ale zvláště obávaným příkladem onemocnění spojeného s detekcí bakterií v krvi, je takzvaná sepse, Hovorově také otrava krve volaný, který v průběhu přehnané reakce na vlastní obranný systém těla je doprovázen selháním několika orgánů a může tak být životu nebezpečný. Obvykle to začíná „neškodný“, Lokalizované onemocnění, které se nehojí kvůli slabému imunitnímu systému, ale vymkne se kontrole, aby se patogeny mohly dostat do krevního řečiště. Silná reakce imunitního systému nakonec spouští život ohrožující komplikace, ke kterým by ve skutečnosti nemělo dojít. Hlavním problémem otravy krve je, že k ní obvykle dochází v důsledku jejích původně velmi nespecifických příznaků (horečka, Cítit se špatně) je rozpoznán velmi pozdě. Mezitím je imunitní systém dostatečně pokročilý, takže pacient již vykazuje známky šoku, jako je pokles krevního tlaku a zvýšený puls. Postiženému musí být co nejdříve věnována intenzivní péče, aby se stabilizoval oběh pacienta, bojoval s bakteriemi antibiotiky a snížilo se riziko selhání důležitých orgánů, jako jsou plíce, ledviny nebo játra.
Periodontální onemocnění
Parodontitida je zánět parodontu. To je obvykle vyvoláno bakteriemi. Tyto bakterie se také mohou dostat do krevního řečiště. Protože paradentóza může přetrvávat po dlouhou dobu, mohou se bakterie opakovaně dostat do krve. Výsledkem je, že tělo je vystaveno jakémusi neustálému stresu, který může mít mnoho škodlivých následků. Zánětlivá reakce mimo jiné zvyšuje riziko rakoviny nebo infarktu. Parodontitida by proto měla být pokud možno léčena.
Přečtěte si více o tomto tématu na: Periodontální onemocnění
Která antibiotika pomáhají?
Antibiotika se obvykle používají proti bakteriím. Proto jsou velmi vhodné pro terapii proti bakteriím v krvi. Ne každé antibiotikum je však účinné proti každé bakterii. Široké používání antibiotik také vedlo k rostoucímu šíření bakteriálních kmenů rezistentních na antibiotika. Není proto jasné, jaké antibiotikum by mělo být použito proti bakteriím v krvi. K vyřešení tohoto problému se nejprve odebere krev, ze které lze bakterie izolovat a pěstovat. Poté můžete otestovat odolnost bakterií v laboratoři. Tímto způsobem může lékař bezpečně rozhodnout, které antibiotikum je v konkrétním případě účinné. Pokud na takový postup není dostatek času, lze provést i kalkulovanou nebo empirickou antibiotickou terapii. Zde si vyberete antibiotikum, které je účinné proti většině typických patogenů choroby. Je také důležité vědět, kterým vstupním portem se bakterie pravděpodobně dostaly do krve.
Další informace k tomuto tématu: Terapie otravou krví
diagnóza
Přítomnost bakteriálních patogenů v krvi pacienta je možná pouze pomocí speciálního laboratorního vyšetření, tzv Krevní kultura, možné po vyjmutí z žilní cévy. Krevní kultura se používá k pěstování bakterií, které mohou být v krvi. V ideálním případě je krev odebírána na začátku nárůstu horečky, protože to je obvykle doprovázeno zvýšením koncentrace bakterií v krvi, takže je větší pravděpodobnost pozitivní a specifické detekce. Kromě toho by měl být užíván několikrát s minimálním intervalem 30 minut. Zde se používají speciální a sterilní lahve, které na jedné straně obsahují vhodná živná média a aerobní (s kyslíkem) nebo anaerobní (s vyloučením kyslíku) Obsahují směsi plynů požadované bakteriemi. Vzhledem k tomu, že o patogenu obvykle nejsou žádné znalosti, je alespoň jedna aerobní a jedna anaerobní kultivační láhev vždy naplněna pacientovou krví. Poté, co byly odebrány a přepraveny do mikrobiologické laboratoře, byly vzorky umístěny do inkubátoru při tělesné teplotě (přibližně 37 ° C) udržovány, aby v kultivační lahvi umožnily růst možných bakterií.
Výskyt bakteriálního růstu je detekován pomocí speciálních zařízení, která generují poplach, i když se plynná směs obsažená v lahvích minimálně změní v důsledku bakteriálního růstu. Pokud byl patogen úspěšně kultivován, lze jej identifikovat a otestovat na možnou rezistenci na antibiotika.
Přečtěte si více o tomto tématu na: Rezistence na antibiotika
Při vyšetřování krve pomocí krevní kultury může dojít k nesprávné diagnóze, pokud dojde například ke kontaminaci bakteriemi kůže, když byla krev odebrána. Dále je možné, že bakterie nebudou detekovány, protože jsou obzvláště citlivé, a proto nemohou přežít transport do laboratoře v kultivační láhvi. Výsledek může být navíc negativní, pokud byl pacient již léčen antibiotiky nebo pokud patogeny způsobující onemocnění nejsou bakteriální.
Bakterie v krvi u dětí
Bakterie v krvi dětí se vyskytují nejčastěji v kojeneckém věku do tří let, i když se mohou projevovat v širokém spektru, jako u dospělých, od stavu bez příznaků až po závažné klinické obrazy v kontextu pneumonie nebo meningitidy až po nástup sepse.
V závislosti na věku, funkci imunitního systému a stavu očkování dítěte jsou ohrožující klinické obrazy spouštěny různými typy bakterií u dětí; Obzvláště je patrné, že pokles takzvané ochrany sítě (Přítomnost protilátek proti mnoha patogenům, které byly během těhotenství přeneseny z matky na její nenarozené dítě) po třetím měsíci života spektrum patogenů, jako je Echerichia coli (Střevní klíčky) nebo salmonely na bakterie, které například mají plíce (Streptococcus pneumoniae) nebo meningitida (Neisseria meninigtidis) může spouštět pohyby.
Pokud existuje podezření na infekci bakterií Streptococcus pyogenes, lze snadno provést rychlý test doma. Přečtěte si o tom více v našem článku: Rychlý test na Streptococcus
Odpověď imunitního systému na bakterie, které se dostaly do krve, se u dětí liší od dospělých pouze v několika ohledech: mimo jiné se u dětí může místo horečky vyvinout podchlazení s tělesnými teplotami pod 36 ° C. Pokud dojde k meningitidě Neisseria meningitidiskterý se u dětí vyskytuje mnohem častěji než u dospělých, zahrnuje nejen horečku, ale také vývoj petechií (malé krvácení do špendlíkové velikosti do kůže) přenosem bakterií do krve do klinického obrazu.
Přečtěte si také naše téma:
- Horečka u batolete
- Otrava krve u dítěte
Bakterie v krvi dítěte
Infekce bakteriemi v krvi u dítěte se také nazývá neonatální sepse. Předčasně narozené děti i děti s nízkou porodní hmotností mají zvýšené riziko sepse novorozenců. Nezralý imunitní systém dítěte je zvláště citlivý na vnější infekce.
AČasná sepse"je spuštěn před porodem nebo během něj. Obvykle se jedná o střevní bakterie E. coli nebo B-streptokoky. A"Pozdní sepse„na druhé straně k němu dochází několik dní až týden po narození. Ve většině případů se jedná také o bakterie z porodního kanálu matky.
Během těhotenství a v období po porodu dostává novorozené dítě od matky tzv. Půjčovací imunitu („ochrana hnízda“). Protilátky z matky se přenášejí na dítě placentou během těhotenství a mateřským mlékem během kojení.
Pokud nejsou bakterie nebo jiné patogeny adekvátně potlačeny, mohou se šířit v krvi. Imunitní systém reaguje silnou zánětlivou reakcí. Bez včasné léčby antibiotiky může ztráta funkce životně důležitých orgánů vést během několika hodin k úmrtí. Jakmile je v krvi dítěte podezření na bakterie, je zahájena „empirická“ antibiotická léčba. To znamená, že dosud nebylo možné přesně identifikovat podkladovou bakterii a že terapie je proto namířena proti statisticky nejběžnějším bakteriím u novorozenců.